La sífilis, conocida como “el gran imitador”, es una enfermedad clínica con innumerables manifestaciones y estadios. La enfermedad clínica es el resultado de la infección por la espiroqueta Treponema pallidum, que ingresa en los sitios de contacto sexual y por transmisión a través de la placenta durante el embarazo.
La sífilis materna se asocia con un 21% más de riesgo de muerte fetal, un 6% más de riesgo de parto prematuro y un 9% más de riesgo de muerte neonatal. Entre 2014 y 2018, la sífilis primaria y secundaria en mujeres aumentó en un 172% (a 3 casos por cada 100.000 mujeres) en los Estados Unidos.
Las tasas de sífilis congénita han sido paralelas a este aumento, aumentando en un 185% (a 33,1 casos por cada 100.000 nacidos vivos) en los mismos años. Los expertos creen que las tendencias al alza recientes son multifactoriales, y la pandemia de la enfermedad del coronavirus de 2019 ciertamente ha interrumpido los esfuerzos en curso para revertir estas tendencias, con el cierre de clínicas de salud sexual y la reorientación de los esfuerzos de salud pública de un enfoque en las enfermedades de transmisión sexual a la mitigación del COVID19
A medida que avanza la pandemia, todavía tenemos que ver cómo los efectos a largo plazo de esta crisis que define a una generación se manifestarán más tarde como “segundas oleadas” de otras enfermedades desatendidas como la sífilis. Para preparar a los médicos para lo que se avecina, revisamos el diagnóstico y el tratamiento de la sífilis en el embarazo.
Detección prenatal de sífilis. Todas las mujeres embarazadas deben someterse a pruebas de detección de sífilis en la primera visita prenatal o en la primera presentación para recibir atención. La detección y el tratamiento en las primeras etapas del embarazo se asocian con una menor incidencia de sífilis congénita, parto prematuro, bajo peso al nacer, muerte fetal intrauterina y muerte neonatal.
Se recomienda repetir el cribado al comienzo del tercer trimestre, entre las 28 y 32 semanas de gestación, y nuevamente en el momento del parto, en mujeres con alto riesgo de sífilis o que viven en áreas con alta prevalencia de sífilis. Las leyes estatales difieren con respecto al momento y la frecuencia requeridos de las pruebas, y los médicos deben familiarizarse con los requisitos estatales actuales de detección e informes prenatales. En algunos estados, los proveedores que no cumplan con las leyes de detección de la sífilis pueden estar sujetos a responsabilidades civiles o penales. Se recomiendan las pruebas de sífilis materna como parte de la evaluación de la muerte fetal. Se deben ofrecer exámenes de detección del VIH y otras ITS cuando se diagnostica la sífilis.
Aunque algunas infecciones por sífilis pueden llamar la atención de los proveedores después de que un paciente informa síntomas o lesiones, la vía más común es que los médicos hagan primero un diagnóstico de laboratorio, que debe ser seguido por asesoramiento al paciente junto con una historia clínica y un examen físico completo (incluido el examen pélvico).
Después de estos tres elementos (estudios de laboratorio, historial sexual completo y examen físico con pélvico), se determina el estadio clínico de la sífilis, se completa cualquier evaluación fetal necesaria y se puede prescribir un régimen de tratamiento.
La confusión suele surgir cuando se detecta una evaluación de laboratorio anormal en una visita inicial antes de la historia y el examen físico completos; el hecho de que los valores de laboratorio del paciente sean anormales por primera vez no significa que el paciente tenga un diagnóstico de sífilis primaria.
No todos los pacientes experimentan todas las etapas sintomáticas de la sífilis y, a menos que los signos físicos de la sífilis primaria o secundaria estén claramente documentados y respaldados por la historia clínica y los estudios de laboratorio, no se debe suponer una infección reciente.
Estadificación clínica:
La sífilis primaria, que ocurre alrededor de 3 semanas después de la infección inicial por la espiroqueta a través de cualquier sitio de contacto sexual, se caracteriza por un chancro indoloro.
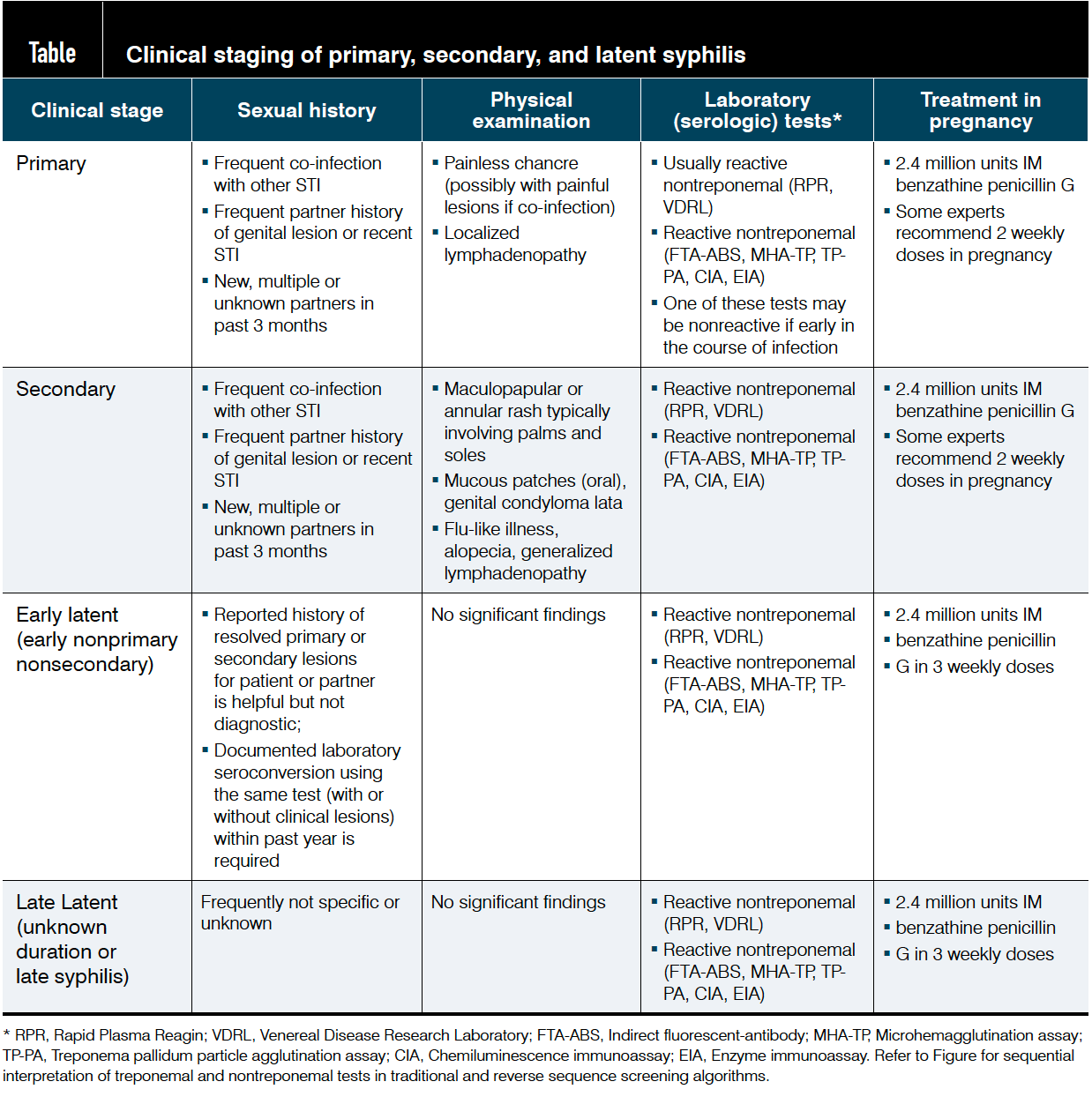
Tabla: Estadificación clínica de la sífilis primaria, secundaria y latente
Debido a que el sitio del chancro puede estar ubicado en el cuello uterino o la vagina, las lesiones pueden pasarse por alto sin un examen pélvico completo. Las mujeres con inmunosupresión pueden experimentar múltiples chancros o chancros que persisten después de que aparecen las lesiones secundarias. El chancro se resuelve en 4 a 6 semanas incluso sin tratamiento (antes si se trata), aunque una depuración inmunomediada inadecuada da como resultado la diseminación sistémica de organismos y manifestaciones secundarias posteriores de la enfermedad alrededor de 6 a 8 semanas después.
Los síntomas clásicos de la sífilis secundaria son exantema cutáneo maculopapular difuso (hasta en un 90%), linfadenopatía generalizada y lesiones mucosas altamente contagiosas que incluyen parches de mucosa oral y condiloma lata genital. Algunas mujeres pueden describir síntomas sistémicos como malestar general, artralgias y fiebre. Las manifestaciones de la sífilis secundaria se resuelven después de aproximadamente 1 a 6 meses, independientemente del tratamiento y, por lo general, se resuelven pocas semanas después de una sifiloterapia adecuada.
La sífilis latente se caracteriza por pruebas diagnósticas positivas en un paciente sin hallazgos objetivos. Clínicamente, la sífilis latente se divide en etapas latentes tempranas y tardías (o de duración desconocida), según el momento de la infección inicial según un historial detallado de exposición y síntomas informados.
En 2018, los Centros para el Control y la Prevención de Enfermedades (CDC) comenzaron a usar el término de vigilancia "sífilis, no primaria no secundaria temprana" en lugar de "sífilis latente temprana" para aclarar que algunas manifestaciones clínicas como la neurosífilis pueden ocurrir durante cualquier etapa. Sin embargo, desde una perspectiva clínica, cualquiera de los nombres representa una infección asintomática, que está claramente documentada en base a la seroconversión de laboratorio que ha ocurrido en los 12 meses anteriores.
En una mujer con sífilis latente temprana, las lesiones secundarias pueden reaparecer en el 25% de los pacientes. En la sífilis latente tardía, ahora conocida como "sífilis tardía o de duración desconocida" desde la perspectiva de la vigilancia, la duración de la infección se desconoce o es superior a un año. La sífilis latente tardía es relativamente menos contagiosa para las parejas sexuales, pero sigue siendo transmisible al feto durante el embarazo, con un riesgo aproximado del 10% de infección fetal.
La sífilis terciaria, que ocurre en hasta el 40% de las personas con sífilis no tratada, se refiere a gomas benignas y sífilis cardiovascular, pero no a neurosífilis. Es raro en una población en edad reproductiva.
La neurosífilis se describe clínicamente como neurosífilis temprana o tardía, ya que las manifestaciones pueden ocurrir en cualquier momento durante el curso de la infección. La afectación neurológica temprana puede incluir meningitis, uveítis o retinitis, o síntomas similares a los de un accidente cerebrovascular, y ocurre en aproximadamente el 1% de los pacientes con sífilis secundaria. La neurosífilis tardía ocurre una década o más después del diagnóstico inicial y puede ocurrir junto con otras manifestaciones de la sífilis terciaria.
Transmisión vertical. La sífilis congénita puede ser el resultado de una infección por sífilis materna antes o durante el embarazo, o cuando se diagnostica sífilis materna en el momento del parto.
El diagnóstico de la sífilis congénita después del parto es un desafío e implica la evaluación de la historia materna y los estudios de laboratorio, una evaluación física, de laboratorio y radiológica completa de un recién nacido y puede incluir una evaluación patológica de la placenta.
El riesgo de infección congénita está relacionado con la etapa de la infección materna y ocurre en aproximadamente 50 a 80% de las mujeres con sífilis primaria, secundaria o latente temprana no tratada, y hasta en 10% de las mujeres con sífilis latente tardía. Los mortinatos sifilíticos también se incluyen como casos de sífilis congénita a los efectos de los informes nacionales.
Las manifestaciones neonatales de la sífilis congénita se dividen en dos síndromes característicos. La sífilis congénita temprana se diagnostica en los dos primeros años de vida y puede presentar síntomas clínicos similares a los de la sífilis secundaria del adulto.
Clásicamente, se pueden observar hepatoesplenomegalia, erupción cutánea descamante, rinitis ("resoplidos"), anemia, trombocitopenia y osteocondritis. La sífilis congénita tardía se manifiesta después de dos años de vida y puede caracterizarse por dientes con muescas (dientes de Hutchinson), sordera y queratitis intersticial del ojo; juntos, estos se conocen como Tríada de Hutchinson. Puede producirse afectación del sistema nervioso central con retraso del desarrollo, hidrocefalia, convulsiones y parálisis nerviosas, así como deformidades óseas.
En el momento del parto, la placenta misma puede tener características macroscópicas e histopatológicas de infección por T. pallidum. En el examen macroscópico, la placenta parece grande, pálida e hidrópica.
En el examen microscópico, las vellosidades terminales aparecen agrandadas y densamente celulares, con evidencia de vellosidades crónicas. Las secciones de cordón umbilical muestran funisitis necrotizante, caracterizada por anillos perivasculares de detritos necróticos que rodean los vasos grandes.
Sin embargo, estos hallazgos no son específicos de la infección por sífilis. En algunos laboratorios, T. pallidum puede detectarse directamente mediante inmunohistoquímica en muestras de placenta o cordón umbilical en una mujer con sífilis no tratada o tratada de manera inadecuada. Esta evaluación debe fomentarse cuando sea posible, ya que la detección directa de T. pallidum facilita la notificación precisa y una atención materna y neonatal óptima.
Diagnóstico. T. pallidum es difícil de visualizar o detectar directamente con métodos comunes disponibles en la mayoría de los laboratorios (como el cultivo o la reacción en cadena de la polimerasa [PCR]). Los médicos suelen confiar en las pruebas serológicas, que solo permiten el diagnóstico indirecto de la infección, y deben combinarse con la historia clínica completa y el examen físico (con la pelvis).
Se utilizan dos algoritmos y requieren una interpretación ligeramente diferente.
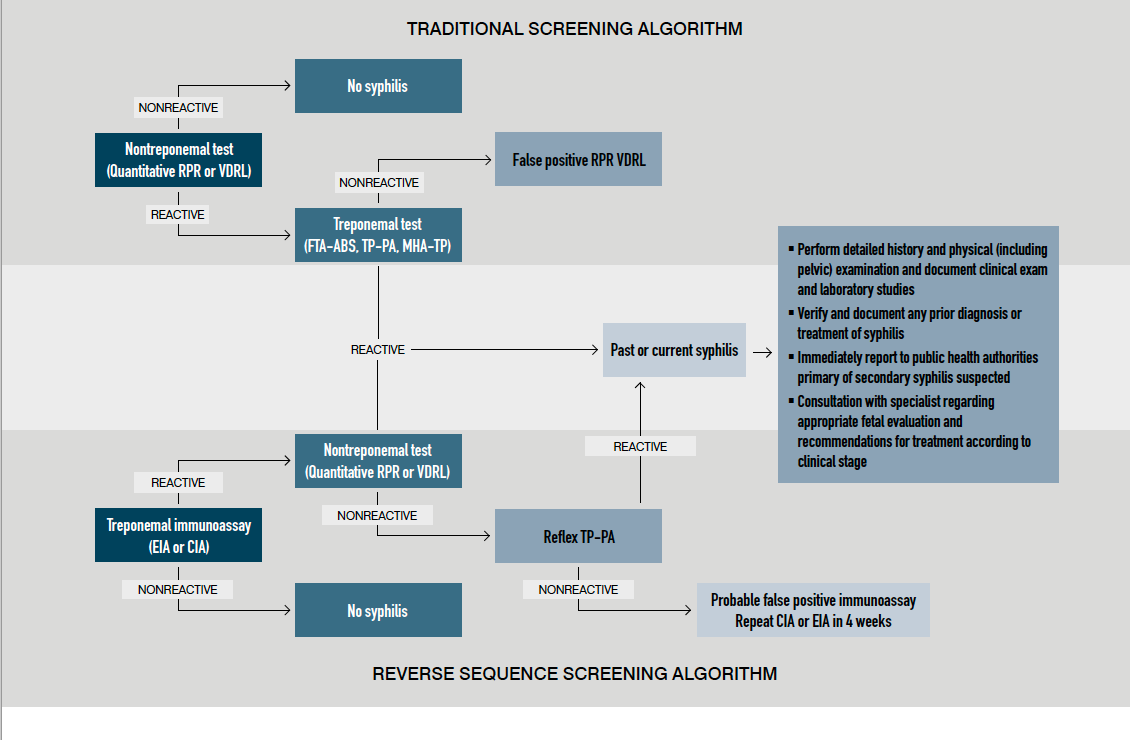
Figura: Algoritmos de detección de sífilis de secuencia inversa y tradicional
En un algoritmo de detección tradicional, el diagnóstico serológico presuntivo de sífilis requiere dos pruebas: una prueba no treponémica inicial seguida de una prueba treponémica específica de confirmación. La reagina plasmática rápida es el anticuerpo no treponémico más utilizado en los Estados Unidos. Esta prueba mide los anticuerpos frente a la cardiolipina, que se cree que está contenida en T. pallidum, así como en la membrana de la célula huésped dañada. Se requiere una prueba de confirmación porque se producen pruebas no treponémicas de falsos positivos y la tasa de falsos positivos para una reagina plasmática rápida es de aproximadamente 1% en mujeres embarazadas. Cuando es reactiva, la prueba no treponémica se cuantifica como un título, que típicamente se correlaciona con la actividad de la enfermedad y se usa para seguir la respuesta al tratamiento.
El algoritmo de secuencia inversa comienza con una prueba de anticuerpos treponémicos, típicamente una enzima automatizada o inmunoensayos quimioluminiscentes (EIA o CIA).
La ventaja de esta prueba está en el rendimiento del laboratorio: para laboratorios de gran volumen, la capacidad de realizar pruebas automatizadas ha propuesto ventajas de costos. La sensibilidad de los inmunoensayos treponémicos disponibles oscila entre el 97% y el 100%, según el estadio clínico y el ensayo específico utilizado.
Sin embargo, las tasas de falsos positivos son tan altas como del 40 al 80% y, por lo tanto, aún se requieren pruebas de reflejos. Cuando es reactivo, un inmunoensayo treponémico se refleja en una prueba no treponémica, que luego (si es reactiva) debe interpretarse como presunta sífilis activa o (si no es reactivo) se refleja en una segunda prueba treponémica (típicamente prueba de aglutinación de partículas de Treponema pallidum, o TP-PA).
Con cualquiera de los algoritmos, se necesitan una historia clínica detallada y un examen físico para establecer los factores de riesgo de la sífilis, confirmar los regímenes de tratamiento anteriores y documentar cualquier evidencia física de una infección en etapa temprana. Si no se puede confirmar un tratamiento previo en un paciente asintomático con evidencia de laboratorio de sífilis, se recomienda el inicio de un ciclo completo de tratamiento para la sífilis latente después de la consulta con un especialista y la evaluación fetal, si está indicada.
Hallazgos ecográficos. Se presume infección congénita en todos los casos de infección por sífilis materna durante el embarazo. Cuando están presentes, los hallazgos ecográficos compatibles con una infección congénita representan fetos gravemente infectados.
Los hallazgos ecográficos de infección congénita generalmente no se manifiestan hasta después de aproximadamente 18 a 20 semanas de gestación debido a la relativa inmadurez de la respuesta inmune fetal. Los hallazgos pueden incluir placentomegalia (espesor superior a 4 cm), hepatomegalia, polihidramnios, ascitis e hidropesía no inmunitaria.
La ecografía detallada está indicada con la realización de estudios Doppler de la arteria cerebral media para evaluar la anemia fetal cuando se diagnostica la sífilis materna. Cuando se identifican los hallazgos ecográficos de sífilis congénita después de la viabilidad fetal, el tratamiento inicial en un entorno hospitalario con vigilancia de la madre y el feto se recomiendan para detectar un posible sufrimiento fetal o parto prematuro.
Tratamiento durante el embarazo. Se estima que el tratamiento óptimo de la sífilis durante el embarazo reduce el riesgo de sífilis congénita en un 97%, la muerte fetal en un 82%, el parto prematuro en un 64% y la mortalidad neonatal en un 80%.
La penicilina G parenteral de acción prolongada es el único tratamiento recomendado actualmente para la sífilis en el embarazo. Para la sífilis en estadio temprano, incluidas las primarias, secundarias y latentes tempranas (no primarias no secundarias tempranas), es necesaria una dosis intramuscular única de 2,4 millones de unidades de penicilina G benzatínica.
Algunos expertos recomiendan dos dosis semanales de 2,4 millones de unidades de penicilina G benzatínica para las mujeres diagnosticadas con infección en etapa clínica temprana, porque la sífilis congénita aún puede ocurrir a pesar del tratamiento con una sola dosis, particularmente con títulos altos no treponémicos comunes a la sífilis en etapa temprana materna. Nuestra práctica es administrar de manera rutinaria dos dosis de 2,4 millones de unidades de penicilina G benzatínica intramuscular durante 2 semanas consecutivas a todas las mujeres con sífilis en etapa temprana, con un intervalo de no más de 10 días entre inyecciones.
El tratamiento con tres dosis semanales de 2,4 millones de unidades de penicilina G benzatínica intramuscular es necesario para la latencia tardía (duración desconocida o sífilis tardía) en el embarazo. Actualmente, los CDC reconocen que un intervalo de 7-9 días entre dosis puede ser óptimo según los estudios farmacocinéticos, pero la experiencia clínica sugiere que un intervalo de 10-14 días entre dosis puede ser aceptable. Una práctica conservadora es permitir un intervalo de hasta 10 días entre las inyecciones intramusculares para el tratamiento de la sífilis latente tardía en el embarazo. Si un paciente omite una dosis programada, se reinicia el curso de tratamiento.
Alergia a la penicilina. Para las mujeres embarazadas que informan una alergia a la penicilina, se debe realizar una historia clínica completa para determinar si la reacción informada tiene un riesgo moderado a alto de anafilaxia u otra reacción farmacológica potencialmente mortal. En mujeres con antecedentes clínicos compatibles con una reacción alérgica de riesgo moderado a alto, se recomienda una evaluación formal para una posible prueba de alergia a la penicilina en un entorno con médicos capacitados en el reconocimiento y tratamiento de reacciones de hipersensibilidad.
Para las mujeres con reacciones de hipersensibilidad mediadas por IgE verificadas, está indicada la desensibilización a la penicilina. Afortunadamente, esto rara vez es necesario. Es importante destacar que en mujeres con alergia mediada por IgE que se someten a desensibilización y tratamiento con penicilina y luego se reinfectan, es necesario repetir la prueba de alergia y la desensibilización porque los anticuerpos IgE pueden reformarse.
Respuesta clínica al tratamiento. Los síntomas de la sífilis primaria o secundaria deben desaparecer unas pocas semanas después de iniciado el tratamiento. En las primeras 24 horas posteriores al tratamiento inicial, algunas mujeres pueden experimentar una reacción de Jarisch-Herxheimer, una reacción febril aguda caracterizada por mialgia, fiebre, dolor de cabeza y anomalías en el rastreo de la frecuencia cardíaca fetal y trabajo de parto potencialmente prematuro en mujeres embarazadas.
Antes del tratamiento, se debe asesorar a las mujeres sobre el potencial de estos síntomas, así como sobre el manejo apropiado con antipiréticos. Debido a que pueden ocurrir anomalías en el seguimiento de la frecuencia cardíaca fetal en un feto gravemente afectado, se recomienda el tratamiento inicial en un centro con capacidad para parto de emergencia y estabilización neonatal para mujeres con evidencia ecográfica de infección congénita en un feto potencialmente viable. Las dosis posteriores se administran de forma ambulatoria según sea apropiado para la etapa clínica de la infección.
Respuesta serológica al tratamiento. En general, se puede repetir un título no treponémico si se sospecha una reexposición materna a una pareja no tratada, aunque la decisión de retirarse es clínica. Hay poca evidencia que respalde el beneficio de repetir títulos no treponémicos mensuales después de una terapia adecuada.
En todas las mujeres, preguntamos sobre el tratamiento de la pareja y el potencial de reexposición en cada visita prenatal después del diagnóstico materno, y repetimos una prueba rápida de reagina plasmática a las 28-32 semanas o antes si la historia clínica sugiere una reexposición o reinfección. Si los síntomas clínicos persisten o reaparecen, o cuando el título no treponémico aumenta cuatro veces (dilución 2) o más durante más de 2 semanas, se debe considerar la reinfección e iniciar un nuevo tratamiento.
Algunos pacientes pueden tener un título no treponémico bajo persistente conocido como “serofast” a pesar del tratamiento completo (típicamente <1: 8).
Una reagina plasmática rápida serofast es más común con títulos de reagina plasmática rápida inicial más bajos y sífilis latente en el momento del diagnóstico. Cuando se ha confirmado el tratamiento anterior y no hay sospecha de reexposición en un paciente con prueba de laboratorio de investigación de reagina plasmática rápida serofast o enfermedad venérea, no está indicado ningún tratamiento adicional.
Se repite un título no treponémico final en el momento del parto para todas las mujeres diagnosticadas con sífilis durante el embarazo y para todas las mujeres en algunos estados.
Esto confirma la respuesta materna al tratamiento (o la falta de ella) y permite una comparación directa del título no treponémico neonatal, que puede reflejar los niveles de anticuerpos maternos o la respuesta neonatal a la infección congénita.
Conclusión. A pesar de la casi eliminación de la sífilis en los Estados Unidos hace solo dos décadas, la sífilis materna y congénita han tenido un regreso no deseado, incluso cuando enfrentamos nuevos desafíos con la pandemia de COVID-19.
Los obstetras / ginecólogos deben estar bien informados sobre las pautas actuales para la detección y el tratamiento de la sífilis durante el embarazo. En última instancia, será necesaria la colaboración virtual entre médicos, científicos, centros de salud pública y líderes políticos para aumentar la conciencia del público y los médicos, facilitar el acceso a la atención prenatal temprana en comunidades desatendidas y revertir la epidemia actual.


No hay comentarios:
Publicar un comentario